El seminograma, también conocido como espermiograma, es una prueba diagnóstica para analizar y evaluar la calidad del semen, con el fin de comprobar si existe un problema de fertilidad masculina que impide conseguir el embarazo. Teniendo en cuenta las circunstancias reproductivas de la mujer y en función del resultado del análisis de semen del hombre, el especialista en medicina reproductiva podrá orientar a la pareja hacia un tratamiento de reproducción asistida adecuado.
Cómo se hace un seminograma
En una primera consulta de fertilidad a la pareja, el médico realizará una serie de preguntas generales a ambos miembros para conocer el estado de salud. Se preguntará por enfermedades que pueden afectar a la fertilidad masculina como paperas, tiroides o diabetes, medicación que se esté tomando en ese momento, factores de riesgo como trabajar en lugares con mucho calor o expuestos a productos tóxicos, vida sexual de la pareja o cualquier signo de infertilidad como bultos, varices o infecciones en los testículos, eyaculación precoz o disfunción eréctil. Después se realizará una exploración física general y se explicarán los pasos a seguir para hacer un seminograma.
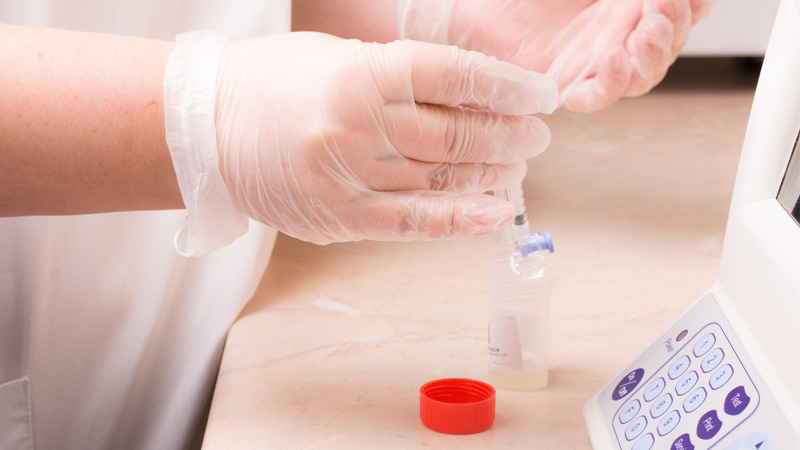
Para realizar esta prueba es necesario un periodo de entre 3 y 5 días de abstinencia sexual. Durante este periodo no se debe haber producido ninguna eyaculación. La muestra del eyaculado se recoge en un bote estéril. El semen se obtiene mediante masturbación en unas condiciones mínimas de higiene para evitar contaminar la muestra, lavándose antes las manos y genitales con agua y jabón.
La muestra de semen recogida se debe mantener a una temperatura de entre 20º y 37º y entregarse en la clínica inmediatamente, por lo que es recomendable obtener la muestra en la propia clínica.
Análisis y resultados del seminograma
El análisis del semen consta de diversas pruebas que se han de hacer siguiendo unas técnicas y criterios estándar descritos por la Organización Mundial de la Salud (OMS), con el fin de que exista uniformidad entre los diferentes laboratorios de andrología.
Examen macroscópico del semen
Inmediatamente después de obtener la muestra de semen, se evalúan las características más básicas del semen:
- Volumen: Se mide en mililitros (ml) e indica la cantidad de semen expulsado en la eyaculación. Cuando el eyaculado es menor de 1.5 ml, el paciente tiene hipospermia. En el caso de que no se eyacule nada hablamos de un caso de aspermia.
- Viscosidad: El semen recién eyaculado es ligeramente viscoso. Si se sumerge en la muestra un palillo fino y se saca, lo habitual es que se forme un hilillo menor o igual a 2 cm. Si dicho hilillo es mayor la viscosidad será muy grande y el semen será muy pegajoso.
- Color y olor: El semen a simple vista tiene un color blanco grisáceo o un poco amarillento. Si tiene un color amarillo intenso o verde puede ser un síntoma de algún tipo de infección. Si presenta un tono rojizo probablemente existan restos de sangre. En el caso de que el semen tenga un aspecto muy transparente, existen pocos espermatozoides. En cuanto al olor, si el semen se ha alterado en presencia de bacterias, dejará un olor a putrefacción.
- pH: Mide el grado de acidez o alcalinidad que tiene el semen. Los valores normales del pH del semen están por encima de 7,2. Cuando el pH es menor, se puede deber a fallos de las glándulas seminales. Cuando el pH es mayor, puede deberse a infecciones genitourinarias.
- Licuefacción: El semen recién eyaculado suele ser consistente y viscoso, pero tras dejar reposar la muestra unos 30 minutos a temperatura ambiente, el semen se vuelve menos compacto con una consistencia similar al agua. Si aparecen grumos o la muestra se solidifica, tenemos algún problema relacionado con la calidad del semen.
Examen microscópico del semen
Tras licuar el semen a temperatura ambiente, se procede a analizar la muestra bajo un microscopio:
- Concentración de espermatozoides: Se estudia por microscopio el número de espermatozoides que hay por cada mililitro (ml) de la muestra de semen recogida. Sólo se cuentan los espermatozoides completos. Lo normal es que la concentración de espermatozoides sea mayor o igual a 15 millones por ml. Cuando la concentración de espermatozoides es menor, hablamos de oligozoospermia.
- Número de espermatozoides por eyaculación: A partir de esta concentración de espermatozoides por ml y el volumen del eyaculado medido en ml, se calcula el número total de espermatozoides en el eyaculado. Es considerado como normal a partir de los 39 millones de espermatozoides por eyaculado.
- Motilidad o movilidad espermática: Se estudian los patrones de movimiento de los espermatozoides, clasificándolos en 3 tipos: progresivos (que se mueven hacia delante), no progresivos (que se mueven en varias direcciones pero no hacia delante, en círculos o no se mueven del sitio) o inmóviles (que no presentan movimiento). Lo habitual es que al menos un 32% de los espermatozoides sean móviles progresivos. Cuando no se cumplen estas condiciones de movilidad en los espermatozoides se habla de astenozoospermia, una de las causas más frecuentes de infertilidad masculina.
- Vitalidad: Cuando en el examen se detectan muchos espermatozoides inmóviles, se realiza una prueba de tinción para detectar cuantos espermatozoides están en realidad muertos en el momento de la eyaculación. La vitalidad debe ser de al menos el 58% para no considerar un problema de necrozoospermia.
- Morfología: Se estudia la forma de la cabeza del espermatozoide, que debe ser ovalada, y que presente un cuello y una cola. Se considera que más de un 4% de los espermatozoides deben presentar una forma normal.
Recuerda que los centros de reproducción asistida VITA ofrecen un estudio de fertilidad gratuito para la pareja hasta el 15 de julio, que incluye un seminograma para el hombre. Es una ocasión perfecta para conocer si la pareja presenta algún problema de fertilidad que le impide conseguir el embarazo.